

痛經、不孕症、性交疼痛-子宮內膜異位症三大症狀及治療方法
台灣婦產科專科醫師 中西醫雙執照醫師 陳應明

 多數的婦女並不知道子宮內膜異位症(endometriosis)這一個疾病的存在,除非她們因為隨著年齡加劇的痛經、慢性下腹痛或是不孕症求診於婦產科,少數是由於超音波檢查發現到卵巢長出巧克力囊腫chocolate cyst(正式的醫學名稱:子宮內膜異位瘤endometrioma),才知道這個疾病的存在。 至於性交疼痛或是性交困難(dysparunia),由於它是一個羞於啟齒的症狀,少有病人因為這個問題求診而發現子宮內膜異位症。 另外一個特別的情況叫「子宮腺肌症adenomyosis」,它是發生在子宮肌肉層的子宮內膜異位症,會造成厲害的痛經以及月經量過多。 因此,因為月經量過多伴隨嚴重痛經求診也是一個被診斷出子宮內膜異位症的契機。 其實,這個疾病並非罕見,在生育年齡的婦女當中,約有10%-12%的女性患有子宮內膜異位症;在不孕症的患者當中,其盛行率高達25%-40%。 它的疾病特質導致骨盆腔及輸卵管產生長期慢性的無菌性發炎反應,干擾卵子與精子受孕以及著床的過程,在未治療的情況之下,懷孕能力會隨著疾病的進展而下降。 除了高昂的試管嬰兒IVF(in vitro fertilization)之外,目前主流醫學仍然欠缺針對子宮內膜異位症在不孕的理想治療,導致無數的女性病患花費了無數的心力、時間以及金錢奔波於各大醫院,卻仍然處於萬分無助的處境當中,隨著歲月的流逝,眼睜睜地看著自己的受孕能力隨著年齡的增加而越來越渺茫,其內心的痛苦,只有身歷其境的人才能真正體會。 筆者在不孕症醫學專區所提到的不孕症女病患其實正是一個重度子宮內膜異位症的病人。
多數的婦女並不知道子宮內膜異位症(endometriosis)這一個疾病的存在,除非她們因為隨著年齡加劇的痛經、慢性下腹痛或是不孕症求診於婦產科,少數是由於超音波檢查發現到卵巢長出巧克力囊腫chocolate cyst(正式的醫學名稱:子宮內膜異位瘤endometrioma),才知道這個疾病的存在。 至於性交疼痛或是性交困難(dysparunia),由於它是一個羞於啟齒的症狀,少有病人因為這個問題求診而發現子宮內膜異位症。 另外一個特別的情況叫「子宮腺肌症adenomyosis」,它是發生在子宮肌肉層的子宮內膜異位症,會造成厲害的痛經以及月經量過多。 因此,因為月經量過多伴隨嚴重痛經求診也是一個被診斷出子宮內膜異位症的契機。 其實,這個疾病並非罕見,在生育年齡的婦女當中,約有10%-12%的女性患有子宮內膜異位症;在不孕症的患者當中,其盛行率高達25%-40%。 它的疾病特質導致骨盆腔及輸卵管產生長期慢性的無菌性發炎反應,干擾卵子與精子受孕以及著床的過程,在未治療的情況之下,懷孕能力會隨著疾病的進展而下降。 除了高昂的試管嬰兒IVF(in vitro fertilization)之外,目前主流醫學仍然欠缺針對子宮內膜異位症在不孕的理想治療,導致無數的女性病患花費了無數的心力、時間以及金錢奔波於各大醫院,卻仍然處於萬分無助的處境當中,隨著歲月的流逝,眼睜睜地看著自己的受孕能力隨著年齡的增加而越來越渺茫,其內心的痛苦,只有身歷其境的人才能真正體會。 筆者在不孕症醫學專區所提到的不孕症女病患其實正是一個重度子宮內膜異位症的病人。


筆者是在醫學中心完成訓練的西醫婦產科專科醫師,在大醫院工作的時期,我對於子宮內膜異位症的治療也跟多數婦產科醫師的看法一樣,吃止痛藥,或是可能造成肥胖、黑斑的避孕藥或黃體素;會造成女性肥胖、多毛、皮膚出油及長青春痘、乳房萎縮下垂、聲音變粗的雄性荷爾蒙(療得高Ladogal或Danazol);打昂貴而且會造成停經、陰道乾澀、發熱、失眠、情緒不穩、骨質疏鬆等更年期症狀的柳普林Leuplin, 以上抑制排卵的手段僅僅對於疼痛有短期的幫助, 但是對於子宮內膜異位症所造成的不孕沒有任何幫助或效益, 雖然如此,醫生還是會建議患者趕快結婚懷孕多生幾個小孩,延長哺乳期(但是,想結婚生小孩談何容易呢?),因為懷孕、哺乳期間子宮內膜異位症通常會自然緩解(目前醫學的解釋是黃體素所提供的保護作用)。 研究也顯示,試管嬰兒IVF雖然也是治療子宮內膜異位症所造成的不孕的少數有效選擇,但是子宮內膜異位症的患者其IVF的成功懷孕率是沒有子宮內膜異位症患者的一半左右而已。 如果已經生過小孩或不考慮生育的相關問題,最後的選擇手段是子宮與雙側卵巢摘除手術,這是二十多年前婦產科醫學界號稱唯一可以「根治」子宮內膜異位症的方法(此「根治」1995年以後被證明是神話,其實還是有10%的病患於術後復發。),手術之後病人就喪失生育能力進入老年停經的狀態,這是不得已的最後選擇。 必須注意的是:居然有少數病人切除子宮以及卵巢之後,還是存在厲害的下腹疼痛。 無論是自然的停經之後或是由子宮雙側卵巢切手術造成的停經之後,都還是有可能罹患「子宮內膜異位症」。 因此,手術治療絕對不是一勞永逸的方式,病患對於此在接受手術治療之前務必要清楚了解。 千萬不要小看子宮膜異位症這個疾病,在1990年代的美國,它可是名列婦女必須住院治療的第3大原因,同時也是進行子宮切除手術的首要原因。


直到2006年之後,我開始研發配合中醫藥以及針灸透過生活飲食型態修正為主軸的減重計劃, 意外發現:有些過去由於厲害的痛經被診斷出子宮內膜異位症的患者其痛經居然在參加減重計劃3個月後幾乎完全消失。 查閱文獻及深入思考之後發現到:生活飲食型態在子宮內膜異位及不孕症伴演著非常關鍵的角色。 其花費、副作用及在不孕症方面所發揮的效果,遠遠優於目前西方主流醫學的治療。 請您聽我細說從頭!
從正常的子宮內膜談起
如果不充分認識子宮以及子宮內膜 ,就不可能充分了解子宮內膜異位症。 但是,由於醫師以及病人之間存在著醫學背景知識的差距,被一般醫師忽略不提,認為每一個人都應該會懂的基礎層次(因為這個部份對於醫師跟醫師之間的溝通叫做『廢話』), 往往就是醫師病人之間溝通失敗的環節。
首先,您必須知道什麼是子宮(Uterus)?位在身體的哪裡?正常應該是多大? 從哪裡可以摸得到? 至少,您應該知道子宮是您懷孕的時候,孕育胎兒的器官,也就是如果您已經有性經驗,可以試著用自己的中指從陰道(Vagina)的底部自己摸看看自己的子宮頸(Cervix), 這絕對不是什麼白痴或可恥的事, 但我相信很多女性從來沒有自己摸過,有時不小心無意間摸到了還嚇一跳誤以為是不正常的腫瘤。
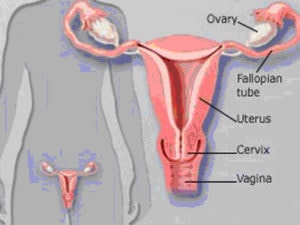

了解了子宮頸的位置之後,我們再來了解子宮的形狀,有點像帶角的牛頭,而子宮體uterus,就是牛的臉,子宮體的強壁之內,包圍出位於核心倒三角形的子宮腔,這就是懷孕時胎兒發育的空間,但是胎兒必須要透過胎盤與母體建立血液循環,緊臨子宮腔周圍的淺粉紅色的那一層,也就是被胎盤吸附的那一層,就是我們目前正在討論的「子宮內膜」。子宮內膜會隨著月經週期的荷爾蒙變化而逐漸增加厚度,最重要的一點,就是在月經週期末段假設準備讓胚胎著床的子宮內膜在沒有受孕的情況下,會因為荷爾蒙的下降而開始崩潰出血, 因此,子宮內膜厚度會影響月經的量,其發育的良好與否也決定了胚胎是否容易著床。
下圖為子宮內膜隨月經週期荷爾蒙慢慢變厚,最後崩潰出血的圖。
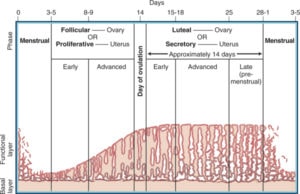

請關注一個重點:當行經期來臨(Day0-Day3-5),無論是子宮腔內或者是子宮外的子宮內膜都會受到荷爾蒙影響而崩潰出血,位於子宮腔內位置正確的子宮內膜所出的血就經由子宮頸、陰道排出體外,不會造成問題;但位於子宮腔外的子宮內膜(即異位的子宮內膜),其所產生的血液就只能暫時被蓄積在體內,由身體慢慢吸收,這個過程可能會產生一些免疫發炎反應:除了造成疼痛(除了痛經之外,有時連月經前後都會痛,除了骨盆腔以外,也常常投射到下背部、肛門或是腿部。),也可能干擾精卵受孕過程。 如果出血的速度超過身體吸收血液的速度,就會慢慢形成「巧克力囊腫chocolate cyst」正式醫學名稱「子宮內膜異位瘤endometrioma」,
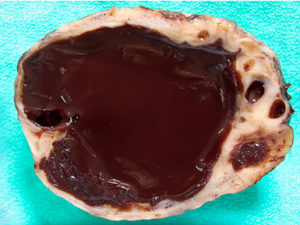

巧克力囊腫好發於卵巢, 通常是進行超音波檢查而被意外發現,如果您住台灣的都會區,即使不處理也不至於有太大問題;但是務必要知道: 卵巢排卵或性交、按摩、碰撞在偶然的情況下有可能造成巧克力囊腫破裂,內容物(陳年的月經血)就會大量地流入腹腔刺激腹膜,造成非常劇烈的下腹痛,這不算是太罕見的婦科急症,必須緊急開刀或以腹腔鏡手術處理。 如果這剛好發生在您旅行到鄉下或海外,就會非常麻煩。
除了子宮腔周圍的區域,身體其他區域出現了子宮內膜的組織都叫「子宮內膜異位症endometriosis」,請特別注意到『異位』這兩個字,因為它代表位置的異常,也就是不該出現子宮內膜的身體其他地方出現了子宮內膜組織。 緊鄰子宮內膜層之下;最厚的那一層就是子宮肌層,萬一子宮內膜組織侵入了子宮肌層,這也算是子宮內膜異位的一種形態,醫學的名稱就叫「子宮腺肌症Adenomyosis」,所造成的典型症狀就是厲害的痛經加上月經量過多,常常有患者因這兩大症狀而被切除子宮。
最常見的就是子宮內膜組織出現在子宮或輸卵管以及卵巢或是骨盆腔壁的表面, 典型的症狀除了越來越嚴重的痛經之外,還有不容易懷孕的問題,這裡一般是用subfertility不容易懷孕而非infertility不孕這個字, 「子宮內膜異位症」不能與「不孕症」劃上等號。 除此之外,另一個典型的症狀就是進行性交的過程,插深入一點或是某些特定角度會造成下腹疼痛(dysparunia)。 這是會造成困擾而且令人尷尬、難以啟齒的症狀,甚至會影響夫妻感情。 如果子宮內膜組織出現在腸子的外表面,這個情況就會造成月經來的時候會拉肚子,古代中醫的病名叫「行經腹瀉」,月經來的時候服用「參苓白朮散」就可以收到非常理想的效果。
除此之外,子宮內膜異位症在很罕見的情況下也會出現在骨盆腔以外的地方,例如:鼻腔黏膜,造成月經來的時候流鼻血,肺部,造成月經來的時候咳血,跑到膀胱內,造成月經來的時候尿血;甚至出現在手術的刀疤當中。 其實,這些子宮內膜異位組織的「行為」或「現象」跟癌症末期『轉移metastasis』的情況非常非常類似,因此,早在1952年就有美國康乃爾大學JAVERT, CARL T.在Obstetrical & Gynecological Survey(一本醫學期刊)提出子宮內膜異位症是類似癌細胞表現但是為良性組織的「良性轉移」的理論。 此現象打破了要先成為癌才可能「侵襲」或「轉移」的古典思維,提出可能先進行「侵襲」、「轉移」日後再轉化為癌症的可能性,一篇在1990年6月HEAPS等人發表於Obstetrics & Gynecology的文章也提出相似的看法。 有某些特定形態的卵巢癌已經被認為可能源於癌化的「子宮內膜異位症」。除了「侵襲」、「轉移」的現象之外,子宮內膜異位症容易在手術或是藥物治療之後復發的特性,也跟癌症的表現極其相似。
子宮內膜異位症除了「疼痛」及「不孕」之外,也與其他自體免疫疾病有密切的關聯:2002年美國N.Sinaii等人發表於human reproduction醫學期刊的論文指出:子宮內膜異位症的患者,有高達99%的患者有疼痛的問題,高達41%的患者有不孕的問題,除此之外,同時罹患甲狀腺功能低下、纖維肌痛症fibromyalgia、類風濕關節炎、慢性疲勞症候群、紅斑性狼瘡SLE、修格藍氏症Sjögren’s syndrome、多發性硬化症multiple sclerosis等自體免疫疾病的風險比一般人相比高出甚多。 罹患子宮內膜異位症的病人同時也是過敏及氣喘的高危險群。已經有許多研究指出:子宮內膜異位症本身可以被視為一種自體免疫疾病 。根據我的臨床經驗,以上這些疾病的患者通常飲食觀念及飲食習慣有重大的問題:普遍相信蔬果有益於健康而且經常性地過度攝取蔬菜水果而完全忽略其中所含的糖分會對於身體造成許多人完全意想不到的重大負面影響。
危險因子
哪些人比較容易得到子宮內膜異位症呢? 最主要是女人#%&*※* 廢話! (其實男人也不是不可能罹患「子宮內膜異位症」:1985年有一篇刊登在美國外科雜誌Am Surg.的文獻提到一位85歲老男人因罹患攝護腺腫瘤使用女性荷爾蒙治療10年後被診斷出下腹壁長出子宮內膜異位瘤的病例。 我越是深入研究醫學,就越能夠體會:世界上沒有什麼事是絕對不可能發生的。) 根據一些研究所得到的結論: 基因遺傳是一個非常重要的危險因子:如果母親或姐妹有子宮內膜異位症病史,您罹病的風險就會顯著上升,風險甚至高達6倍。 除此之外,初經如果早於14歲,月經週期較密集的(週期短於27天),月經天數(多於7天)或量過多的,有相對高的機會容易罹患子宮內膜異位症,再來就是沒生過小孩的或第一胎生得晚的。 關於肥胖的研究方面,如果10歲時體重過重的女童比較容易罹患子宮內膜異位症;相反地,如果是20歲BMI過高,得到子宮內膜異位症的風險反而下降,也就是說:BMI過低(低於20kg/m2)腰臀比過低(小於0.6)的成年女性反而有較高機會罹患子宮內膜異位症,其症狀通常也相對地較嚴重。

 目前醫學的解釋是:20歲體重過重的女性多半罹患多囊性卵巢症候群PCOS,而PCOS的患者普遍會有月經量少,週期比較長,一年可能只有來3-4次月經,因此罹患子宮內膜異位症的風險反而較低。 除此之外,我認為:多囊性卵巢症候群PCOS患者體內有較高濃度的雄性素,而雄性素對於子宮內膜異位症有抑制的效果,這是一個值得再進一步研究的議題。 1986年一篇刊登在JAMA的醫學研究也顯示:有抽煙或劇烈運動習慣的女性似乎有相對較低罹患子宮內膜異位症的風險。 如果從雄性素的濃度或許可以解釋這種情形。 另外再告訴各位子宮內膜異位症患者一個令人欣慰的好消息。刊登在2012年9月Fertility Sterility一篇義大利的研究指出:重度子宮內膜異位症的患者似乎俱備比較強的性吸引力;不但有較窈窕的身影,而且胸部尺寸也比較大,發生第一次性經驗的年齡也比較早。 造成此現象的原因目前仍然不明,但是該研究學者認為:體內雌激素濃度越高的女人,其體態就越女性化,相對地也就越俱備強的性吸引力。 而體內雌激素太高也可能是造成重度子宮內膜異位症的危險因子。
目前醫學的解釋是:20歲體重過重的女性多半罹患多囊性卵巢症候群PCOS,而PCOS的患者普遍會有月經量少,週期比較長,一年可能只有來3-4次月經,因此罹患子宮內膜異位症的風險反而較低。 除此之外,我認為:多囊性卵巢症候群PCOS患者體內有較高濃度的雄性素,而雄性素對於子宮內膜異位症有抑制的效果,這是一個值得再進一步研究的議題。 1986年一篇刊登在JAMA的醫學研究也顯示:有抽煙或劇烈運動習慣的女性似乎有相對較低罹患子宮內膜異位症的風險。 如果從雄性素的濃度或許可以解釋這種情形。 另外再告訴各位子宮內膜異位症患者一個令人欣慰的好消息。刊登在2012年9月Fertility Sterility一篇義大利的研究指出:重度子宮內膜異位症的患者似乎俱備比較強的性吸引力;不但有較窈窕的身影,而且胸部尺寸也比較大,發生第一次性經驗的年齡也比較早。 造成此現象的原因目前仍然不明,但是該研究學者認為:體內雌激素濃度越高的女人,其體態就越女性化,相對地也就越俱備強的性吸引力。 而體內雌激素太高也可能是造成重度子宮內膜異位症的危險因子。


致病原因仍然是謎
當然,被診斷出子宮內膜異位症的患者也一定會關心:「我為何會生這個病?」,也就是醫師所認知的病因(Pathogenensis),不幸的是:醫學界目前對於子宮內膜異位症仍然欠缺一套能夠讓所有人都信服的解釋,更重要一點:患者其實是希望能夠聽到一些自己比較能夠理解的解釋(比如說:有沒有做壞事或是吃錯東西或生錯時辰嫁錯老公找錯工作住錯房子用錯衛生棉月經排不乾淨酸性體質循環不好體質太寒工作太累#&%*※◎)而非醫界人士學術上的專業解釋(這些以醫學名辭為基礎的解釋對於一般病患而言是比火星文還難了解的東西)。 雖然如此,我認為既然是為了多了解自己的身體,我們還是稍微忍耐,多花一些心思來看看:
其實,人類的醫學至今仍然未能充分了解子宮內膜異位症,其發生原因,至目前仍然是一個謎,目前存在三種「理論」,或者說是「假說」也不為過:
(一) 月經逆流說:月經來潮的時候, 原本應該由子宮腔剝落的子宮內膜組織理應經陰道流出體外,卻有一部分並沒有往外流,反向的經由輸卵管逆流進入腹腔內 混在經血內的子宮內膜細胞, 便因此而種植在卵巢,輸卵管及腹膜上, 等月經結束, 卵巢開始分泌讓子宮內膜生長的雌激素,這些已經跑到腹腔的子宮內膜就在那個位置隨著月經週期「起死回生」,逐漸生長、擴散而形成了『子宮內膜異位症』。 這個經血逆流的理論或假說最早被提出,早期也相當受歡迎,但是此假說或學說仍然存在幾個非常嚴重的瑕疵:
1.有腹腔鏡觀察研究顯示:高達75-90%的育齡婦女在月經期間經血會逆流進入腹腔,但是為什麼多數人不會罹患子宮內膜異位症?
2.無法解釋為何子宮內膜異位症可以出現在肺臟、肝臟內、皮膚、骨頭、鼻腔、腦部、膀胱內。
3.無法解釋先天無子宮的婦女居然還是會有可能子宮內膜異位症。
(二) 遺傳以及免疫瑕疵說:針對上述第1項瑕疵,許多研究都推測遺傳或許是一個重要的原因。子宮內膜異位患者的姐妹比一般人多5倍的機會得到子宮內膜異位症;對雙胞胎的研究也都支持子宮內膜異位有基因遺傳的傾向。 腹腔鏡手術證實子宮內膜異位的病人做家庭分析也證實子宮內膜異位有強烈遺傳的可能, 子宮內膜異位症的遺傳傾向已經被認定,但目前明確的染色體基因定位研究然在進行當中。讀者要知道一點:只要跟基因遺傳有關的疾病,就幾乎可以利用演化論醫學的觀念來進行治療或是介入。基因無法改變;但是飲食可以改變。藉由飲食的改變,我們可以輕易地改變體內的生化環境,進而改變基因的「表現」。相同的基因,可以因為不同的環境,而有完全不同的表現。服用藥物,只是改變體內生化環境的選項之一;另外一個更重要的,但是常常被大多數醫師所忽略的選項,就是改變飲食。
(三) 血行及淋巴說:經由血管及淋巴管的運送,子宮內膜細胞被輸送到其他器官或組織而形成子宮內膜異位, 這個說法可以解釋子宮內膜侵入子宮肌肉層所造成的「子宮腺肌症adenomyosis」以及第一項月經逆流說的第2種瑕疵;但是無法解釋第3種瑕疵。
(四) 腹膜內皮化生理論(Coelomic metaplasia theory):胚胎形成時期,體腔細胞殘餘在骨盤腔、卵巢及其他器官上,這些原始細胞在青春期之後受到女性荷蒙刺激,漸漸發育成子宮內膜細胞,在月經期它也會像在子宮腔內之細胞一樣腫脹、崩潰及出血。, 這個理論可以解釋為什麼先天無子宮的婦女, 也可能罹患子宮內膜異位症;也可以解釋:「良性轉移」的現象。 此理論同時為罕見的男性子宮內膜異位症開啟了能夠被合理解釋的機會之窗。
診斷及治療手段與方法
診斷的方式最主要還是基於醫師的懷疑,如果醫生沒有想到子宮內膜異位症,就不可能進行進一步的檢查而被確診。 輔助診斷的方式有很多,包括病史、家族史、超音波、骨盆腔檢查、抽血檢驗CA-125等等。 但是,最後的確定診斷還是得依賴手術(目前主流的作法是腹腔鏡手術)取得檢體之後進行病理診斷才能夠確診,否則就只能夠「懷疑」。 這邊必需要再提出一個一般病人無法理解但是卻必須注意的問題:症狀的嚴重程度,往往跟手術所發現「子宮內膜異位症」的嚴重程度(也就是分期,由最輕到最重共分為4期),之間往往沒有密切的關聯。 這也就是為何有些病人就算完全切除子宮跟卵巢還是會持續下腹痛的根本原因。 其實,會造成下腹痛的原因很多,骨盆腔感染發炎,骨盆腔充血,急躁性大腸症、間質行膀胱炎、腹腔器官彼此互相沾黏等等,都有可能會造成下腹部消化生殖泌尿科系統的疼痛,如果病人不幸又剛好求診於婦產科被醫師診斷出「子宮內膜異位症」,那麼就算「子宮內膜異位症」本身不是直接的病因,只是一個恰巧同時存在的「狀況」, 「子宮內膜異位症」就有可能成為醫師解釋您病症原因的「代罪羔羊」而被進行沒有必要的「積極」治療。 而病患所承受的痛苦小至變肥變醜聲音變粗,中至花10萬元起跳的大筆金錢做試管嬰兒卻又不一定成功生小孩,大至失去卵巢子宮提早進入更年期甚至造成尿失禁。 因此,在被醫師診斷出子宮內膜異位症在接受治療之前千萬不可以不謹慎, 在不緊急的情況下,請務必與醫師充分溝通,甚至可以尋求第二或第三意見(意思是:找其他醫師聽聽其意見);「子宮內膜異位症」在西醫婦科領域裡還是一個未被充分了解的疾病,也欠缺完美的治療方法, 這個領域裡絕對沒有『權威』的存在。 當然,如果是巧克力囊腫破裂情況下,急診刀就是很難避免的手術了。
直到目前為止,西方主流醫學對於子宮內膜異位症仍然欠缺「治癒」的方法,只能像高血壓、糖尿病等等視為「慢性病」(意思就是無法根治,只能「控制」的疾病,有時候連控制都控制不好。)雖然無法治癒,但是還是有很多治療的手段與方法:止痛藥、荷爾蒙、手術以及試管嬰兒。 其缺點、限制以及常見副作用已經討論過了,這裡沒有必要再花時間重複說一次。
如果還在大醫院做西醫的婦產科醫師, 我也會跟多數的其他醫師一樣把心思及重點放在「子宮內膜異位症」這個疾病的治療,而非花心思改善病人的症狀或生活品質,也不會關心病人會花多少時間、金錢或承受多少副作用,既然醫學院教科書已經把子宮內膜異位症視為:「無法治癒只能治療」的疾病,醫師的責任就只剩下「照本宣科」了,反正:每個醫師能夠做的治療及其效果都差不多。 但是,自從我開始研究中醫藥開始,我的思維就開始逐漸產生大幅度地改變:要利用最少的資源創造出對於患者而言最有價值的治療效果。 我認為:既然病人是因為疼痛、月經量過多、不易懷孕等等問題來求診而被診斷出「子宮內膜異位症」,對於病患而言,只要能夠大幅度改善或解決她們的問題或症狀,只要讓她們改善生活品質,能夠不痛,讓她們能夠順利懷孕生小孩,「子宮內膜異位症」有沒有被治癒,根本就不是一個值得探討的問題。

 我所使用的治療策略是應用演化論醫學,目標是繞過「子宮內膜異位組織」病灶的處理而把重心放在控制發炎與免疫反應的層次,以改善生活飲食形態為手段,搭配一些簡單的中藥、西藥、針灸或是埋線,但是不使用荷爾蒙,因此不會讓妳臉部出油冒青春痘變肥變醜聲音變粗乳房變小;不會造成陰道乾澀、情緒不穩等更年期症狀。也不需要花大錢打停經針或做試管嬰兒,更不需要冒開刀或是麻醉的風險, 一個月內就可以察覺到明顯疼痛減輕的效果,大約只要3個月左右,多數病患的疼痛就可以減輕到不會構成生活困擾的程度, 更有些高齡病人也在幾個月內「意外」懷孕, 代價及副作用比起您所能想像的還要小上許多。
我所使用的治療策略是應用演化論醫學,目標是繞過「子宮內膜異位組織」病灶的處理而把重心放在控制發炎與免疫反應的層次,以改善生活飲食形態為手段,搭配一些簡單的中藥、西藥、針灸或是埋線,但是不使用荷爾蒙,因此不會讓妳臉部出油冒青春痘變肥變醜聲音變粗乳房變小;不會造成陰道乾澀、情緒不穩等更年期症狀。也不需要花大錢打停經針或做試管嬰兒,更不需要冒開刀或是麻醉的風險, 一個月內就可以察覺到明顯疼痛減輕的效果,大約只要3個月左右,多數病患的疼痛就可以減輕到不會構成生活困擾的程度, 更有些高齡病人也在幾個月內「意外」懷孕, 代價及副作用比起您所能想像的還要小上許多。



